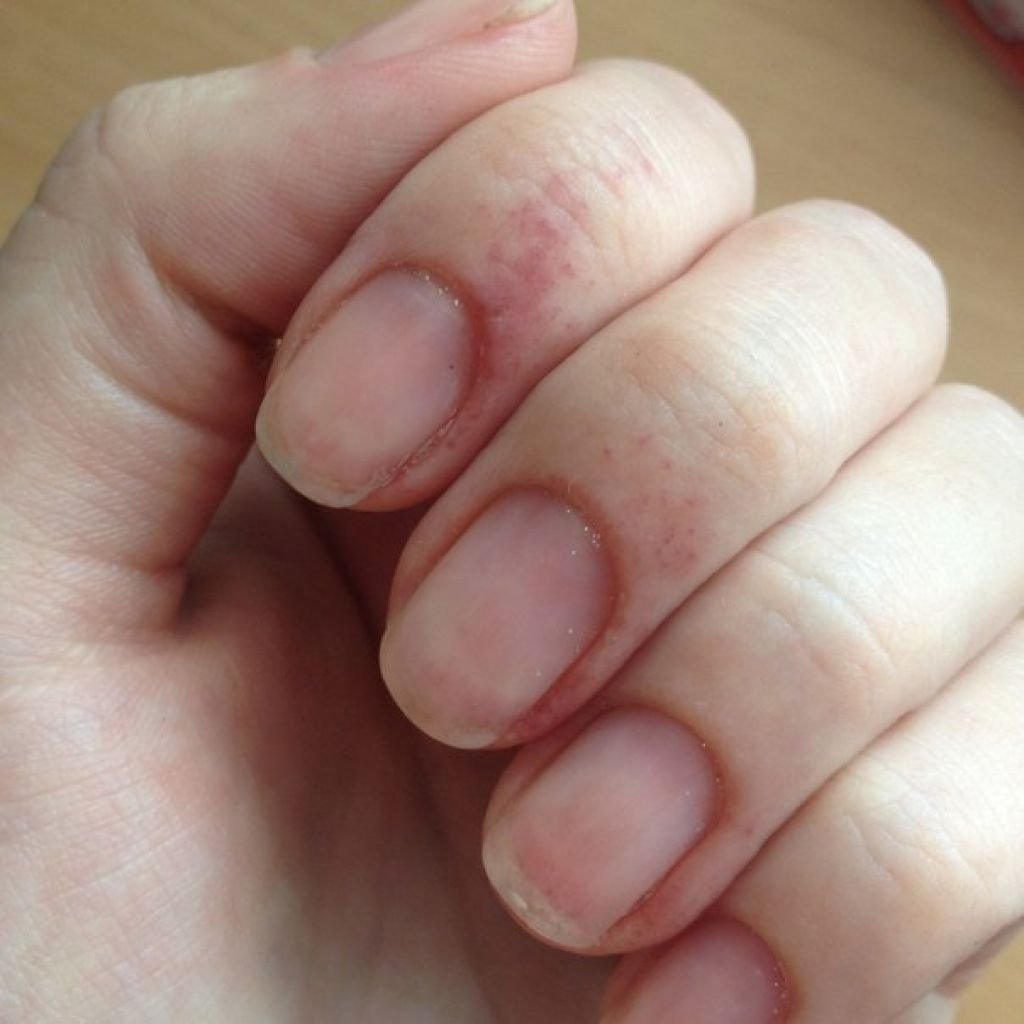
Виды аллергических реакций на коже у детей
Аллергические реакции на коже у детей могут проявляться в различных формах:
- Атопический дерматит — хроническое воспаление кожи, сопровождающееся зудом и сыпью
- Крапивница — волдыри и отек кожи
- Контактный дерматит — воспаление при контакте с аллергеном
- Ангионевротический отек — отек глубоких слоев кожи и подкожной клетчатки
- Экзема — воспаление с образованием пузырьков, корочек и шелушением
Основные симптомы кожной аллергии у детей: зуд, покраснение, сыпь, отек, шелушение. При появлении этих признаков необходимо обратиться к врачу для диагностики и назначения лечения.
Причины возникновения аллергии на коже у детей
Аллергические реакции на коже у детей могут быть вызваны различными факторами:
- Пищевые аллергены (молоко, яйца, орехи, рыба и др.)
- Бытовая химия, косметические средства
- Пыльца растений
- Шерсть и перхоть животных
- Лекарственные препараты
- Укусы насекомых
- Синтетические ткани одежды
Для выявления конкретного аллергена врач может назначить аллергопробы. Это поможет подобрать правильное лечение и исключить контакт с раздражителем.
Негормональные мази и кремы от аллергии для детей
Негормональные препараты считаются более безопасными для применения у детей. Они оказывают противовоспалительное, противозудное и регенерирующее действие. Наиболее популярные негормональные средства:
- Фенистил гель — снимает зуд и воспаление, можно применять с 1 месяца
- Бепантен — заживляет и увлажняет кожу, подходит даже новорожденным
- Элидел — снимает воспаление при атопическом дерматите, с 3 месяцев
- Деситин — защищает кожу от раздражения, с рождения
- Судокрем — заживляет опрелости и раздражения, с рождения
Негормональные средства можно использовать длительно, они редко вызывают побочные эффекты. Однако при отсутствии улучшения стоит обратиться к врачу.
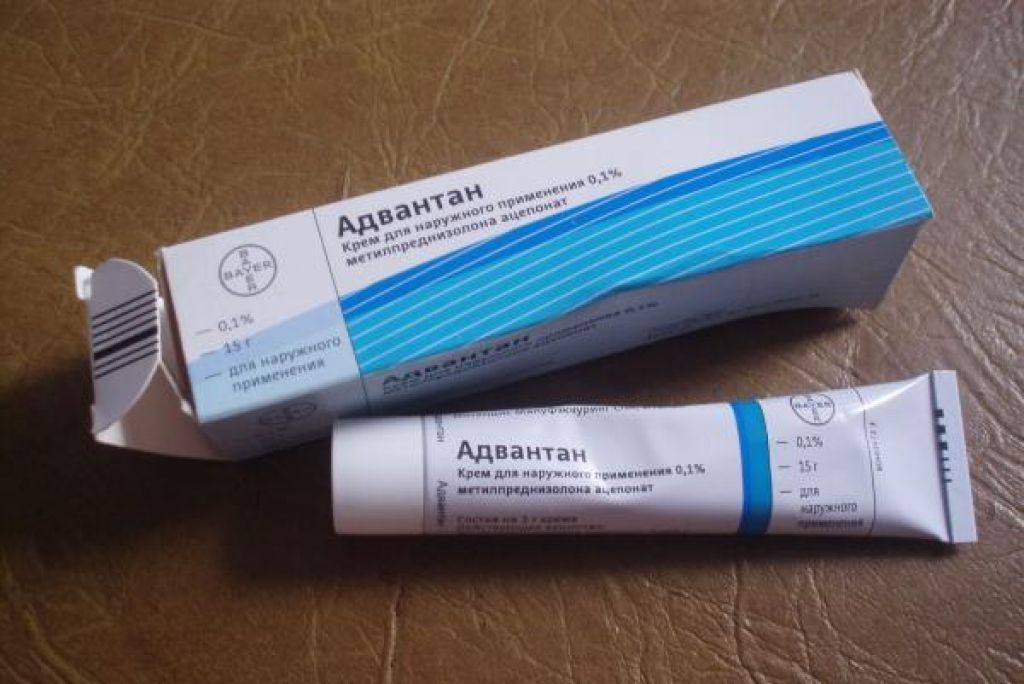
Гормональные мази от аллергии для детей
Гормональные (кортикостероидные) мази обладают мощным противовоспалительным действием. Их назначают при тяжелых формах аллергии, когда другие средства неэффективны. Популярные гормональные препараты для детей:
- Адвантан — с 4 месяцев, короткими курсами
- Элоком — с 2 лет, не более 5 дней подряд
- Акридерм — с 1 года, под контролем врача
- Целестодерм — с 6 месяцев, не более 2 недель
Гормональные мази нельзя применять без назначения врача. Они могут вызывать побочные эффекты при длительном использовании. Врач подберет оптимальную дозировку и длительность курса лечения.
Правила применения мазей от аллергии у детей
Чтобы лечение было эффективным и безопасным, следует соблюдать некоторые правила:
- Перед нанесением мази тщательно очистить и подсушить кожу
- Наносить тонким слоем, не втирая
- Не превышать рекомендованную врачом дозировку и длительность применения
- Не использовать на обширных участках кожи без консультации с врачом
- Не применять под подгузники и на слизистые оболочки
- При отсутствии улучшения в течение 5-7 дней обратиться к врачу
Важно помнить, что самолечение может быть опасным. При появлении аллергии у ребенка необходимо проконсультироваться с педиатром или аллергологом.

Народные средства от аллергии на коже у детей
В качестве дополнения к основному лечению можно использовать некоторые народные методы:
- Ванночки с отваром ромашки или череды — обладают противовоспалительным действием
- Примочки с календулой — снимают зуд и раздражение
- Компрессы из льняного семени — увлажняют и смягчают кожу
- Маски из овсяной муки — успокаивают раздраженную кожу
Важно помнить, что народные средства не заменяют медикаментозное лечение. Перед их применением следует проконсультироваться с врачом, чтобы исключить аллергию на компоненты.
Профилактика аллергии на коже у детей
Чтобы снизить риск возникновения аллергических реакций, следует соблюдать некоторые меры профилактики:
- Исключить контакт с выявленными аллергенами
- Использовать гипоаллергенные средства гигиены и бытовой химии
- Соблюдать диету, исключающую продукты-аллергены
- Поддерживать оптимальный микроклимат в помещении (влажность 40-60%, температура 20-22°C)
- Регулярно проводить влажную уборку
- Укреплять иммунитет ребенка (закаливание, витамины)
При склонности к аллергии важно регулярно посещать аллерголога для профилактических осмотров и своевременной коррекции лечения.

Когда необходимо срочно обратиться к врачу
Некоторые симптомы аллергии требуют немедленного обращения за медицинской помощью:
- Отек лица, губ, языка
- Затрудненное дыхание, одышка
- Сильная сыпь по всему телу
- Повышение температуры выше 38°C
- Сильная боль или жжение кожи
- Ухудшение общего состояния ребенка
Эти симптомы могут указывать на развитие тяжелой аллергической реакции, требующей экстренной помощи. Не стоит заниматься самолечением — это может быть опасно для здоровья ребенка.